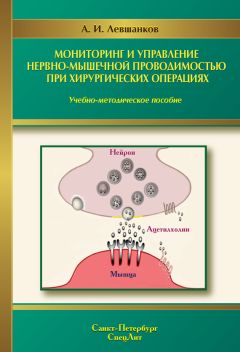
Анатолий Левшанков - Мониторинг и управление нервно-мышечной проводимостью при хирургических операциях
Все авторские права соблюдены. Напишите нам, если Вы не согласны.
Описание книги "Мониторинг и управление нервно-мышечной проводимостью при хирургических операциях"
Описание и краткое содержание "Мониторинг и управление нервно-мышечной проводимостью при хирургических операциях" читать бесплатно онлайн.
Настоящее учебнометодическое пособие предназначено для анестезиологов-реаниматологов, хирургов и медицинских сестер-анестезистов, а также может использоваться при подготовке по специальности 14.00.37 «Анестезиология и реаниматология» в интернатуре и клинической ординатуре.
– аминостероидные (пипекуроний, векуроний, рокуроний);
– бензилизохинолиновые (атракурий и цисатракурий).
Рис. 2. Акцелеромиограмма (АМГ) во время операции в условиях ингаляционной анестезии севофлураном. На этой и последующих АМГ:
1, 2 – кривые температуры двух точек тела: на кисти и в подмышечной впадине; с – событие: во время анестезии при нажатии кнопки «СОБ» в строке «с» АМГ отмечается на графике и в таблице момент и точное время соответствующего события (интубация, начало и конец операции, экстубация); п – препарат: при нажатии кнопки «ПРП» в строке «п» отмечается на графике и в таблице момент и точное время введения препарата (миорелаксанта).
(АМГ позволяет точно определить начало и окончание события и действия препарата, время наступления и окончания миоплегии)
Рис. 3. АМГ во время операции в условиях ингаляционной анестезии севофлураном и однократного введения пипекурония
Большинство препаратов бензилизохинолинового ряда имеют ряд положительных качеств, в частности отсутствие ваголитического эффекта, возможность метаболизма и элиминации без участия печени и почек. Поэтому они показаны пациентам с нарушенной функцией печени и почек.
С другой стороны, они с большей вероятностью, чем аминостероиды, вызывают выброс гистамина.
Наиболее целесообразными (с позиций функциональности) являются МР, способные обеспечить быструю, глубокую миоплегию при относительно непродолжительном НМБ (табл. 2). Такое сочетание представляется оптимальным у суксаметония (сукцинилхолина). Однако он неудобен для поддержания блока при длительных вмешательствах (его приходится вводить очень часто). Кроме того, как МР деполяризующего механизма действия он вызывает нежелательные эффекты: миофасцикуляции, постанестетические миалгии, повышение внутриглазного давления, гиперкалиемию (нарушения ритма сердца, опасность использования на фоне существующих гиперкалиемических состояний), триггерное влияние в развитии злокачественной гипертермии.
Таблица 1
Классификация миорелаксантов по механизму и продолжительности действия
Таблица 2
Требования, предъявляемые к идеальному миорелаксанту
Напротив, недеполяризующие МР длительного действия (чаще всего используемый в нашей стране пипекуроний) требуют слишком много времени для достижения приемлемых для интубации условий. Поэтому при так называемых трудных дыхательных путях, невозможности интубации и ИВЛ возникает опасность развития гипоксемии и гипоксии. Кроме того, длительное восстановление НМП и самостоятельного дыхания становится рискованным в равной мере, как и попытки медикаментозной реверсии НМП. При этих условиях целесообразно использовать недеполяризующий МР рокурония бромид, который по времени наступлении максимального блока НМП является альтернативой деполяризующего МР (суксаметония хлорид) и приближается к идеальному миорелаксанту (табл. 3).
Недеполяризующие МР средней продолжительности действия (цисатракурий, векуроний и рокуроний) позволяют достичь хороших и отличных условий для интубации за 2,5 – 3 мин, обеспечивая НМБ от 35 – 40 до 50 мин. Особенно в отечественной практике они представляются наиболее безопасными и наиболее универсальными для достижения и поддержания НМБ при любых клинических задачах.
Многочисленными исследованиями последнего десятилетия убедительно показано, что рокуроний – самый быстродействующий из недеполяризующих МР. Суксаметоний (1 – 2 мг/кг) обеспечивает хорошие и отличные условия для интубации через 45 – 60 с после введения в 80 – 90 % случаев, рокуроний (0,6 – 0,9 мг/кг) обеспечивает через 45 – 60 с приемлемые условия в значительной части случаев, а дополнительные 30 с еще больше повышают долю хороших и отличных оценок.
Таблица 3
Сравнительная характеристика ED95 миорелаксантов, рекомендуемых доз для интубации трахеи и времени наступления максимальной блокады НМП
Быстрая последовательная индукция анестезии (БПИ) — это методика для облегчения быстрой интубации трахеи у пациентов с высоким риском аспирации [24]: неотложные хирургические вмешательства; отсутствие воздержания от употребления пищи и жидкости в течение рекомендуемого периода времени перед операцией; наличие избыточной массы тела; гастроэзофагеальная рефлюксная болезнь; беременность.
Частота аспирации составляет от 0,7 до 4,7 случая на 10 000 пациентов [38, 39]. У пациентов, находящихся в критическом состоянии, частота аспирации возрастает до 34 % (3400 случаев на 10 000 пациентов) [33].
Избыточная масса тела приводит к трудностям при интубации и связана с повышенным риском аспирации [29].
Неудачная интубация с невозможностью осуществления вентиляции (Cannot Intubate Cannot Ventilate, CICV) – критическая ситуация после введения МР (0,01 – 0,35 % от попыток интубации), при которой может развиться гипоксия с повреждением мозга и наступлением смерти. В таких случаях требуется проведение адекватной ручной вентиляции, а при неадекватности респираторной поддержки – быстрое устранение миорелаксации с помощью сугаммадекса для восстановления самостоятельного дыхания [10, 17, 19, 21].
Миорелаксантом выбора для интубации трахеи при БПИ до сих пор остается сукцинилхолин (суксаметоний, дитилин, листенон). При наличии рокурония бромида и сугаммадекса в большинстве ситуаций можно отказаться от использования сукцинилхолина при проведении быстрой интубации трахеи.
Таким образом, современный подход к обеспечению проходимости ВДП в процессе анестезии включает в себя:
1) прогнозирование перед операцией вероятной трудной интубации трахеи;
2) реализацию практических рекомендаций, разработанных и принятых в 2008 г. ФАР с участием экспертов Европейского общества обеспечения проходимости дыхательных путей (European Airway Management Society);
3) обеспечение полного контроля в данной клинической ситуации путем использования рокурония бромида и сугаммадекса, а также мониторинга НМП;
4) улучшение хирургических условий с помощью периоперационной миоплегии. Миоплегию во время операции, как правило, поддерживают:
– болюсной дозировкой МР средней продолжительности действия (не более 25 % от интубационной, при длительной блокаде – не более 10 %) (табл. 4);
– инфузией индивидуально подобранной дозой миорелаксанта (предпочтительно средней продолжительности действия). Темп введения подбирают с учетом фактической массы тела, вида анестезии, а также возраста, пола и исходной патологии пациента. Это позволяет уменьшить или исключить риск остаточной миоплегии.
Миоплегией целесообразно обеспечить неподвижность пациента при проведении многих операций: микрохирургических, нейрохирургических, офтальмологических, сосудистых, на брюшной полости (открытые и лапароскопические) и в полости грудной клетки. При этом на разных этапах операции требуется разная глубина нервно-мышечного блока (НМБ). Осуществить это невозможно без объективного мониторинга НМП.
Поддержание НМБ во время анестезии имеет следующие преимущества:
– предупреждение возникновения кашля, движений и/или попыток пациента подняться во время анестезии [44];
– облегчение введения инструментов в полости тела, создание более широкого операционного поля для оптимальной визуализации, лучшей мобилизации, облегченного доступа [37, 44];
– возможность создания пневмоперитонеума без повышения давления инсуфляции CO2 [16];
– обеспечение точности манипуляций при нейрохирургических операциях и операциях на лор-органах [32];
– возможность снижения венозного давления [30].
Таблица 4
Дозы миорелаксантов и их действие во время анестезии
Таким образом, адекватный уровень НМБ способствует созданию оптимальных хирургических условий во время операции [37, 44].
Малая информативность клинических признаков и стандартное восстановление НМП не предотвращают остаточный блок, что может привести к тяжелым последствиям. Безопасность пациента гарантирована только при TOF > 0,9.
Остаточный блок наблюдается до сих пор и достаточно часто: 22 % больных имели TOF < 0,6, а 42 % – <0,7; 83 % получали неостигмин – 2,5 мг, у 20 % из них TOF оставался < 0,6, у 12 % – <0,4 [42]. В работе 2009 г. частота остаточного блока отмечена от 15 до 88 % [18].
В исследованиях 2006 г. [15] изучалось прогностическое значение клинических исследований при НМБ, в которых коэффициент TOF (четырехразрядной стимуляции) был < 0,9. В исследовании 640 хирургических больных обнаружили, что частота остаточного НМБ составляла 38 % у амбулаторных больных и 47 % у стационарных больных. По данным G. S. Murphy (2008) [36], при анализе 7459 больных, перенесших анестезию, респираторные осложнения были у 18 % (ортопедия) и у 24,6 % (общая хирургия), в их структуре 52,4 % составляла тяжелая гипоксемия, 35,7 % – обструкция верхних дыхательных путей.
Подписывайтесь на наши страницы в социальных сетях.
Будьте в курсе последних книжных новинок, комментируйте, обсуждайте. Мы ждём Вас!
Похожие книги на "Мониторинг и управление нервно-мышечной проводимостью при хирургических операциях"
Книги похожие на "Мониторинг и управление нервно-мышечной проводимостью при хирургических операциях" читать онлайн или скачать бесплатно полные версии.
Мы рекомендуем Вам зарегистрироваться либо войти на сайт под своим именем.
Отзывы о "Анатолий Левшанков - Мониторинг и управление нервно-мышечной проводимостью при хирургических операциях"
Отзывы читателей о книге "Мониторинг и управление нервно-мышечной проводимостью при хирургических операциях", комментарии и мнения людей о произведении.